こんにちは、薬局薬剤師のふぁるくま(@farukumayaku)です。
このブログでは薬剤師の勉強に関する情報を発信しています。

今回は「CKD(慢性腎臓病)」についてまとめました。特にCKDの定義、ステージ分類、管理目標は、腎臓病薬物療法・腎臓病療養指導を担うために必要な知識だと思います。
本記事は、以下のような方を対象に作成しました。
- 腎臓に関する勉強を始めたばかりの薬剤師
はじめに
慢性腎臓病(Chronic Kidney Disease;CKD)は慢性に経過する腎臓病を指します。CKD診療ガイド2012によると、国内の患者数は1,300万人以上に及び、高齢化、生活習慣病の増加とともに今後も増加する可能性があります。CKDが進行するとCKDステージ5に該当する末期腎不全(End-stage Kidney Disease; ESKD)に至り、透析療法や腎移植術が必要となります。
今回は、CKDについて調べた内容をまとめます。
1.CKD(慢性腎臓病)とは
1-1.定義(診断基準)
CKDは腎臓の濾過機能が低下した状態であり、以下のように定義されます。つまり、GFRで表される腎機能の低下があるか、腎臓の障害を示唆する所見が慢性的に持続するものを含んでいます。
①尿異常,画像診断,血液,病理で腎障害の存在が明らか。特に0.15g/gCr以上の蛋白尿(30mg/gCr以上のアルブミン尿)の存在が重要
②GFR<60 mL/分/1.73 m2
①,②のいずれか,または両方が 3 カ月以上持続する
CKD診療ガイド2012より引用
日常臨床では、0.15g/gCr以上の蛋白尿とGFR<60mL/min/1.73m2で診断します。1)またGFRの推算式については以下の記事を参考にしてください。
1-2.ステージ分類
CKDの重症度は、原疾患、腎機能、蛋白尿に基づくCGA分類で評価されます(下図)。腎機能はG1~G5の6段階、蛋白(アルブミン)尿はA1~A3の3段階に分けられ、「糖尿病性腎症G3aA3」のように表記されます。1)

各ステージの色分けはリスク(死亡、末期腎不全、心血管死亡発症)の高低を示します。緑はリスクが最も低い状態で、黄色、橙色、赤色となるほどリスクが高くなります。CKDにおける心血管死亡と末期腎不全ステージ別オッズ比は下図の通りです。

1-3.初期症状
CKDは、腎機能障害が高度に進行するまでは自覚症状に乏しい疾患です。そのため、早期発見のために腎機能検査(血清クレアチニンやBUN)や尿検査が重要となります。蛋白尿を伴う場合には尿の泡立ち(いつまでも消えない)があるため、視覚的に気が付くことがあります。
このCKDの初期に、自覚症状が全くないことが患者を増加させている原因とも指摘されています。なおかつ腎臓は一定のレベルまで悪くなると自然に治ることはありません。自覚症状がないだけに知らないうちにどんどん進行してしまうのです。
CKDが進行すると、夜間多尿がみられることがあります。その他に貧血、水・電解質異常、酸塩基平衡異常などを生じると、その異常に伴う症状が出現します。さらに進行すると尿毒症と呼ばれる症候が出現します。
1-4.CKDの重要性
CKDの重要性についてです。
世界的にESKDによる透析患者が増加しており、医療経済上も大きな問題となっています。日本の場合、成人人口の約13%である1,330万人がCKD患者と言われています。
また糖尿病、高血圧などの生活習慣病が背景因子となって発症するCKDが多く、CKDの進展防止のためには早期介入が大切です。CKDは、ESKDだけでなく心血管疾患(cardiovascular disease;CVD)のリスクが高く、国民の健康を脅かしていると言えるのではないでしょうか。
2.CKDの進行を抑える方法は?
2-1.管理の目標
CKDの管理の主眼は、以下の通りです。
- CKDの進行抑制
- 心血管疾患の発症抑制
- QOLの維持向上
個々の患者は年齢、家庭などの生活環境、社会的活動度、趣味、生きがいなどが様々で、それぞれに快適と感じる生活や人生の目標などは異なります。そのため、どのような生き方を望んでいるのか、状況やニーズをくみ取り、患者に適した目標を設定する必要があります。
2-2.コントロールの捉え方
CKDが、リスクを有するが腎臓に基質的・機能的な異常のない段階から、基質的・機能的な異常が出現しているもののCKDの診断基準(蛋白尿、eGFR)を満たさない段階を経て、CKDと診断される状態に至ります。
CKDは不可逆で多くが進行性であることから、新規透析患者を減少させるにはCKDのリスクを有する段階より適切に介入し、CKDの発症自体を減少させることが重要となります。
2-3.コントロールするポイント
CKD発症のリスクとして、高血圧、糖尿病、加齢など様々な因子が知られていますが、これらの発症因子は同時に進行因子でもあります。CKDを発症する以前から十分な管理が必要となり、リスクを有する段階から進行した状態まですべての段階で、血圧、血糖、脂質などの厳格な管理、および肥満の改善が求められ、生活習慣の改善を図る必要があります。
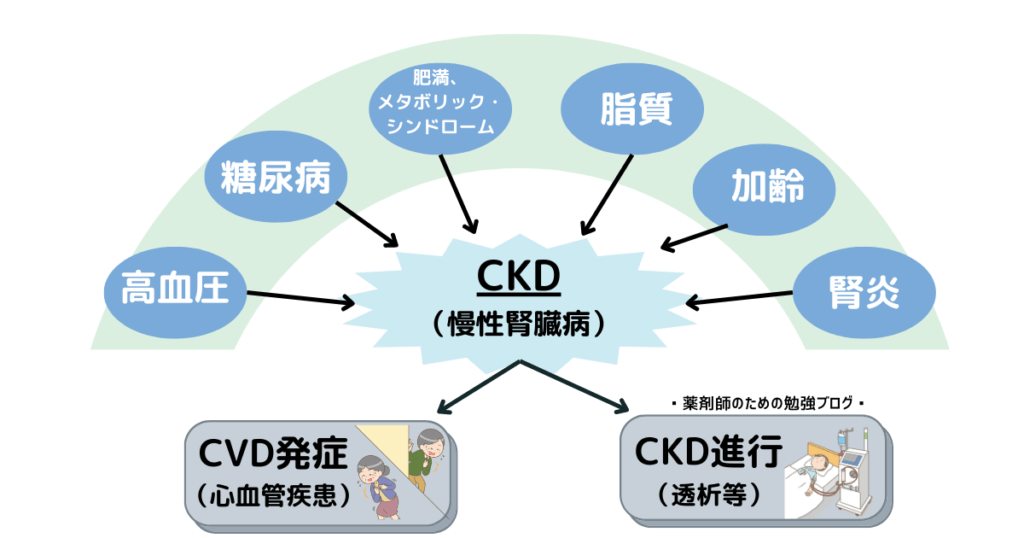
重要なのは生活習慣の改善です。これには患者および患者の家族によるセルフケアが重要であり、行動変容を促すことが大切です。行動変容を起こすには、医師だけでなく多職種の医療スタッフが関わることが効果的であることが、多くの研究によって示されています。
3.腎臓病療養指導士との関係
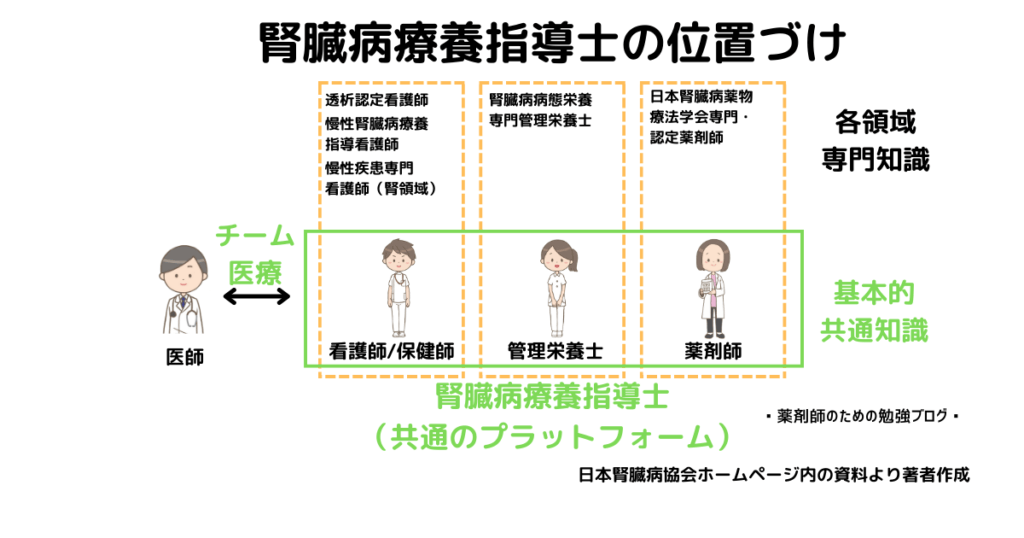
CKD患者に良質な医療を提供するためには、腎臓病に精通し、チーム医療の重要性を理解した人材を育成する必要があります。
看護師、管理栄養士、薬剤師には、それぞれの職種ごとに、腎臓病を専門とした資格・制度が整備されています。各職種のエキスパートの育成は重要ですが、CKD患者数に比べて認定数も限られ、地域ごとの偏在もあるという課題があります。
このような問題を解決するために、CKD療養指導に関する職域横断的な標準知識と技能を有し、一人のCKD患者に包括的な療養指導を行うことができる医療スタッフを幅広く養成することを目的としたのが日本腎臓病協会の「腎臓病療養指導士」です。
日本腎臓病協会では、日本腎臓学会、日本腎不全看護学会、日本栄養士会、及び日本腎臓病薬物療法学会と共同で、標準的なCKDの保存療法を現場に浸透させることを目的に腎臓病療養指導士制度を立ち上げました。
「腎臓病療養指導士」は、職種横断的な、CKD療養指導に関する基本知識を有した方を育てるための資格で、対象は看護師・保健師、管理栄養士、薬剤師の方々です。
日本腎臓病協会(https://j-ka.or.jp/educator/)より引用2)
これらをまとめると以下の通りです。腎臓病療養指導士という基本的な知識を持った医療スタッフが他のスタッフと連携しながらCKDの進行抑制と合併症予防を目指した包括的な療養支援を実施します。
腎臓病療養指導士の認定資格の取得方法は以下の記事にまとめておりますので参考にしてください。
まとめ
今回は以下の書籍を参考にまとめました。
腎臓病療養指導士の資格を取得するためにこの書籍で学習しました。腎臓病療養指導士の役割は薬局薬剤師と親和性が良いと思いますので、興味がある方は取得をおすすめします。
最後までお読みいただきありがとうございました。
参考文献
1)日本腎臓学会, CKD診療ガイド2012.
2)日本腎臓病協会, 腎臓病療養指導士について.https://j-ka.or.jp/educator/



コメント